子宮頸がんは20〜30代の若い女性に多く、日本では罹患率・死亡率ともに増加しています。一方で膵臓がんなど原因がはっきりと特定できないがんとは違い、子宮頸がんの主な発症原因はHPVというウィルスへの感染ということが明らかになっており、予防に有効な子宮頸がんワクチンも存在します。ただ、ワクチンは副作用の問題が過剰にクローズアップされたことから、接種すべきかどうか悩んでいる人も多いのではないでしょうか。ここでは、子宮頸がんにならないために、また、もしなったとしても早期発見・早期治療するための最新かつ正しい情報を、婦人科がんの専門家である、北里大学北里研究所病院婦人科の石谷健先生に解説いただきます。
.jpg)
目次
子宮頸がんの罹患率・死亡率、特徴
子宮のがんには、子宮体がんと子宮頸がんがあります。女性の子宮の入り口部分を「子宮頸(けい)部」といい、この部分に発症するがんが子宮頸がんです(一方、子宮体がんは子宮の内側にある子宮内膜から発症するがんをいいます)。
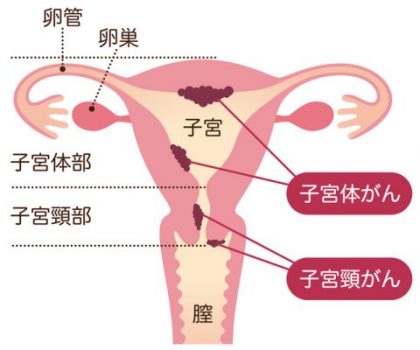
がんの統計2017によると、女性が罹るがんの中で、子宮がん(全体)は罹患率5位、死亡率8位ですが、15歳〜44歳までの若い年代に限れば、罹患率、死亡率とも乳がんについで2位と大きな割合を占めています。子宮体がんも含め、がんは通常、中高年になってから発症することが多い病気ですが、特に子宮頸がんは20代前半から発症する場合もあり、女性の出産、子育て世代に多いことからマザーキラーと呼ばれて恐れられています。
-1.png)
子宮頸がん発症の原因とは
私たちの体は、たくさんの細胞からできています。正常な細胞は、規則正しく分裂をして新陳代謝しながら体の機能を担っていますが、何らかの原因でこれらの細胞がもつ“遺伝子”に異常が生じて、異常な細胞が生まれ、これががんという病気のもとになることが分かっています。異常をきたした細胞は、ルールを無視して増殖を続け、他の臓器を圧迫したり、正常な臓器を侵して機能不全にしたりします。
細胞に異常を引き起こす代表的なものとしては、喫煙やバランスを欠いた食生活、有害な放射線を多く浴びることなどが知られています。そしてもうひとつ、胃がんや肝臓がん、子宮頸がんなどを引き起こす大きな要因となっているのが、細菌やウィルスへの感染です。
例えば、日本人の肝臓がんの原因の大半はB型、C型肝炎ウィルスへの感染が原因です。また、日本人の胃がんの原因の9割以上は、ピロリ菌への感染だと言われています。同様に、子宮頸がんは、ヒトパピローマウィルス(HPV)というウィルスへの感染によって引き起されます。
子宮頸がんは扁平上皮がんと腺がんという大きく2つの組織のタイプに分類されますが、HPVは扁平上皮がんのほぼ100%、腺癌の90%以上から検出され、全体として、子宮頸がんのほとんどはHPV感染が原因であることが明らかになっています。なお、子宮頸がんはご両親から引き継ぐ遺伝的な要因での発症は、ほぼないと考えられています。
ヒトパピローマウィルス(Human Papilloma Virus=HPV)とは
HPVは、性交渉の経験のある女性であれば80%以上が生涯で一度は感染するとされているありふれたウイルスです。
200以上の種類があり、その中でも特に15種類程度が、直接的な性的接触で皮膚や粘膜に感染してがん発症の原因となる高リスク型です。 子宮頸がんの原因となるHPVの代表は16型と18型というもので、子宮頸がんの原因の約65%を占めており、20〜30代でみるとHPV感染の8〜9割を占めているのがこの16、18型です。
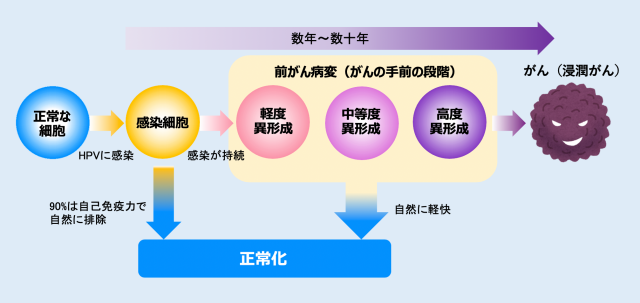
ウイルスに感染しても、多くの場合はそれと気づかないうちに自分の免疫などで自然に排除されますが、中にはそのままとどまるものもあります。数年から数十年に渡って長く感染したままでいると、徐々にがんを引き起こす可能性があります。
HPVは女性だけでなく男性も感染します。子宮頸がんだけでなく、肛門性交や口腔性交などでウィルスが感染した場合は、肛門がん、咽頭がん(喉の奥にできるがん)も引き起こす原因にもなりますが、患者数は子宮頸がんが圧倒的に多いため、一般的にHPVは子宮頸がんの原因ウィルスとして知られています。
HPV 感染による子宮頸がん発症のプロセス
子宮頸がんにならないために −ヒトパピローマウィルスへの感染を防ぐ
様々ながんの中でも、ウィルスや細菌の感染が原因のものは、それらウィルス等への感染を防いだり、感染しても除去することでがんにかかるリスクを大きく減らすことができます。例えば、肝臓がんの原因となる肝炎ウィルスについては、近年、画期的な治療薬が発売されています。また、胃がんについては、ピロリ菌の検査と除菌治療が保険適用になり、利用しやすくなっています。
[関連記事] ピロリ菌を除菌すれば胃がんは防げる?ピロリ菌感染者が減ると増えるがんも!
子宮頸がんは、その原因のほとんどがHPV感染ですから、がんにならないためにはこのウィルスへの感染を防ぐことが最も効果的です。現在のところ、感染してしまったHPVを治療する薬はありませんが、感染を予防するためのワクチンがあります。一般的に「子宮頸がんワクチン(HPVワクチン)」と呼ばれ、その効果は様々な研究で立証されています。
子宮頸がんワクチン(HPVワクチン)の効果
子宮頸がんワクチンによる予防接種は、先進国から発展途上国まで、世界中で広く行われており、10年以上前から接種が始まっている海外では、すでに子宮頸がんの患者さんが減少してきている報告が出ています。
HPVワクチン接種プログラム実施による予防効果(オーストラリア)
-e1544199133227.png)
さらに日本では、2018年10月に新潟大学が公表した、20−22歳の女性2,073人を対象にした調査結果では、ワクチンを接種した1,355名については、発がん性の高い16型、18型HPVに感染していたのは3人(0,2%)だったのに対し、ワクチンを接種していなかった459人では、10人(2.2%)がウィルスに感染しており、ワクチン接種による高い予防効果が示されました。


子宮頸がんワクチン接種を受けるには
多くの種類(型)があるHPVの中で、特に子宮頸がんの原因となっているのは、16型と18型であることは述べたとおりです。日本では、このリスクの高い2つの型を防ぐワクチンが2013年以降現在(18年12月時点)まで、国が定める定期接種ワクチンの一つとなっています。
予防のためには、ウィルスに感染する前の接種がより効果的なため、その年に中1になる女の子から高1までの女の子(12〜16歳の女性)が対象で、無料で接種できます。定期の予防接種は、各市町村が実施主体となっていますが、通知が送られてこないため自分から申し込む必要があります。情報は各自治体のホームページの予防接種のページで確認できます。

海外では、日本では未承認の9種類の高リスク型ウィルスを防ぐ9価ワクチンも多くの国で採用されています。2価、または4価ワクチンは、がんのリスクが高いHPVの約8割をカバーしますが、9価ワクチンは9割をカバーします。
また、HVPは男性にも感染するため、海外先進国では男女ともにワクチンを接種しています。国内でも一部の医療機関では、希望すれば9価ワクチンを接種してくれる医療機関もあるようですが、自費となります。
子宮頸がんワクチンの副反応についての正しい理解を

子宮頸がんワクチンの接種後に、慢性の痛み・しびれや全身の脱力、アレルギーなどの症状などが現れた方が出たことで、ワクチンの副作用(副反応)による薬害ではないかと一時大きくクローズアップされました。その後の厚生労働省と専門家による追跡調査や国内外の蓄積されたデータから、ワクチンの副反応として騒がれているような症状については、ワクチンを接種していない人にも起こり得るし、発現頻度も変わらないという結果が出ています。
それでもワクチンを打っても本当に大丈夫だろうか、危ないという意見もあるし判断がつかない、と思われている方も多いと思います。お子さんに接種させるべきかどうか悩まれる親御さんも多いことでしょう。はたしてどちらが正しい選択なのでしょうか?
「絶対はない、ということを理解して注意つつ、子宮頸がん予防のメリットと副作用のリスクを比べて、ワクチンを積極利用する」というのが正しいと思います。
重い症状が出た方はごく限られた割合とはいえ、ワクチン接種との因果関係が分からない(接種の副反応かもしれないし、そうでないかもしれない)症状が出ている方がいることは事実ですし、このワクチンに限らず、たとえ市販薬であっても100%安全というものはありません。しかしながら、ワクチン接種後に症状が出た方と、ワクチンによって子宮頸がんの原因となるHPV感染を防げる割合を比べたとき、受けるメリットのほうが大きいというのが科学的な見地からの事実です。
子宮頸がんワクチンの接種の定期接種は中止されたと思っていらっしゃる方もいると思いますが、厚生労働省は「ワクチンの副反応が調査ではっきりするまで、積極的にはおすすめしない」という立場をとっただけで、現在も定期接種の対象となっています。
ワクチン接種が原因であるかどうかによらず、接種直後に体調不良が生じた場合の診療・相談機関や補償の体制も整備されたことから、婦人科関係の学会だけでなく、小児科学会もワクチンの積極勧奨の再開を求めています。
日本産婦人科学会などがワクチンの積極勧奨の再開を求める声明
予防接種推進専門協議会「ヒトパピローマウイルス(HPV)ワクチン(子宮頸がん予防ワクチン)接種推進に向けた関連学術団体の見解」
一時は日本でも70%以上あった接種率が、副反応を危惧することで1%未満まで激減し、防げるはずのがんのリスクに多くの女性がさらされているという状況です。これから予防ワクチンを検討される方は、科学的に検証された「事実」を正しく知った上で判断することが何より重要です。
成人女性のワクチン接種による予防効果はあるか?
子宮頸がんワクチンは、HPVに感染する前に接種することが効果的であると述べました。では、すでにHPVに感染している可能性がある10代後半や成人女性は、予防ワクチンをうけても意味はないのでしょうか?実はこうした成人女性でも、ワクチンを接種すれば子宮頸がん予防に一定の効果が見込めます。
HPVは、一度感染しても9割以上は自分の免疫力などで自然と排除されます。予防ワクチンで以降のウィルス感染を防ぐことができれば、そこからはがん発症のリスクを大きく下げられるからです。特に子宮頸がん発症のリスクが高い20歳前後から30代の方は、自費にはなりますが、予防ワクチンを受ける意味は充分あるといえます。
子宮頸がんを早期発見するために −子宮頸がん検診を受ける
子宮頸がんワクチンは、HPVの感染予防に非常に有効ですが、それでも100%発がんを防げるわけではありません。また、前述のように日本ではワクチン接種率が下がっており、受けていない女性も多いのが現状です。そこで、万が一がんが発生してもごく早期で発見できるよう、定期的な子宮頸がん検診を受けることが有効です。子宮頸がんは、子宮の入り口付近に発症するため、検診の目視で見つけたり、検査を行ったりしやすいため、検診の効果が高いがんといえます。
子宮頸がんは、ウィルスに感染するといきなりがんが発生するわけではなく、子宮頸部に異形成(いけいせい)という前がん病変(がんになる一歩手前の状態)がまず発症し、それがさらに進行すると子宮頸がんとなります。多くの場合、前がん病変からがんへ進むまでに数年以上の時間を要するため、定期的な検査を受けることでがんの前段階を発見することが可能です。
子宮頸がん検診はがんの死亡率を下げることが明らかになっており、日本では、20歳以上の女性は、2年に1回の頻度で子宮頸がん検診を受けることが推奨されています。一般的に、子宮頸部の細胞を採取して、細胞に何らかの異常がないか検査する「子宮頸部細胞診」が行われています。検査は長い綿棒のようなものを腹内に入れて、軽くこすって表面の細胞を採取します。痛みなどもありません。
ただし、子宮頸がん検診の限界もあります。細胞診はがんの発見率は高いのですが、前がん病変の発見では20~30%の確率で見逃してしまう場合があります。ですので、HPV予防ワクチンと子宮頸がん検診の両方を組み合わせることが大切です。
子宮頸がん検診を受けるには、職場が実施する健康診断や人間ドックのオプション検査を利用したり、お住まいの市区町村のホームページなどでも、費用や受けられる医療機関の情報が得られます。
多くの人は子宮頸がんで苦しむ患者さんを知らない
タレントの向井亜紀さんは、35歳のときに妊娠をきっかけに受けた検査で子宮頸がんが見つかり、授かった子どもの命を守りながらの手術を試みたものの、がんが取り切れず、医師との長い話し合いの末、結局は広汎子宮全摘手術を受けざるを得なかったそうです。そして、手術後に、子供を助けられなかったこと、自分が生き残ってしまったことへの罪悪感で心がボロボロになったと言います。

[関連記事] がんを明るく生きるl 体と心を自ら癒す力に気付いて―向井亜紀(タレント)
子宮頸がんは、若い働き盛りの女性、小さいお子さんを持つお母さん世代に多いので、ご本人はもちろんのこと、家族をも苦しめます。初期の子宮頸がん、あるいは高度異形成(がんの手前の状態)では、子宮を残して病変部のみを切除する治療(子宮頸部円錐切除術)が行われますが、上手くがんはで治ったとしても、将来妊娠時に流産や早産のリスクが2倍以上あがります。
進行がんになると、子宮全摘手術で妊娠はできなくなり、また排尿・排便障害やリンパ浮腫等の合併症を患う可能性があります。放射線治療では不妊だけでなく、卵巣機能を失い女性ホルモンも出なくなる場合もあります。がんによって命が脅かされるだけでなく、仮に完治できたとしても体や心に大きなダメージを残すがんなのです。
子宮頸がんは予防ワクチンと検診が普及すれば、撲滅できるがんと言われています。ぜひ正しい知識を身につけて、防げるがんを防いでほしいと思います。
まとめ
●子宮頸がんは20〜40代前半の女性に多く、日本では罹患率・死亡率とも増えている。
●子宮頸がんの発症原因は、大多数がヒトパピローマウィルス(HPV)というウィルスへの感染である。
●子宮頸がんは、長期間HPVに感染することで、前がん病変(がんの前段階の状態)を経て発症する。
●HPV感染を予防できるHPVワクチン、通称子宮頸がんワクチンがあり、高い予防効果がある。
●子宮頸がんワクチンの副反応(副作用)は0ではないが、がん予防効果のメリットのほうが大きいことが分かっている。
●子宮頸がんワクチンは国が定める定期接種として、12〜16歳の女性は無料で受けることができる。
●子宮頸がん検診は早期発見のために有効だが、がんになる手前の病変は見逃される場合もあり、予防ワクチンとの併用が大切。
参考文献
●国立がん研究センターがん情報サービス 最新がん統計
https://ganjoho.jp/reg_stat/statistics/stat/summary.html
●がんの統計 ‘17公益財団法人がん研究振興財団編
https://ganjoho.jp/reg_stat/statistics/brochure/backnumber/2017_jp.html
●厚生労働省 ヒトパピローマウィルス感染症とは https://www.mhlw.go.jp/bunya/kenkou/kekkaku-kansenshou28/hpv/index.html
●厚生労働省ホームページ子宮頸がん予防ワクチンQ&A
https://www.mhlw.go.jp/bunya/kenkou/kekkaku-kansenshou28/qa_shikyukeigan_vaccine.html
●公益社団法人日本産婦人科学会ホームページ 子宮頸がんとHPVワクチンに関する正しい理解のために
http://www.jsog.or.jp/modules/jsogpolicy/index.php?content_id=4
●新潟大学プレスリリース 2018年10月9日 「日本人女性に対する子宮頸がんワクチンの有効性 -HPV ウイルスの感染予防効果を実証-」
https://www.niigata-u.ac.jp/news/2018/48012/
石谷 健(いしたに・けん)北里大学北里研究所病院 婦人科 医長
●三重県出身。1994年、慶應義塾大学医学部卒、04年、慶應義塾大学大学院医学系研究科修了。東京女子医科大学を経て、2016年より現職。婦人科がん・更年期障害の専門家として子宮、卵巣がんの予防、治療に尽力している。日本産婦人科医会幹事長。
日本産科婦人科学会 産婦人科専門医・指導医、日本婦人科腫瘍学会 婦人科腫瘍専門医・指導医、日本臨床細胞学会細胞診専門医・指導医、日本がん治療認定医機構がん治療認定医、日本女性医学学会女性ヘルスケア専門医、母体保護法指定医など
(取材時現在)

