近年、日本人の罹患(りかん)率や死亡率が大きく高まっている大腸がん。九州でトップクラスの手術症例数を誇る福岡大学病院消化器外科では、術前化学療法や、化学療法と免疫細胞治療を併用した「化学免疫療法」といった新たな取り組みにより、大腸がん治療に成果を挙げています。同大学病院で大腸がん治療の最前線に立つ吉田陽一郎医師に、大腸がん治療の基本から最新治療まで伺いました。
目次
大腸がんの早期発見には、人間ドックの便潜血検査が有効
国立がん研究センターがん対策情報センターの統計によれば、1970年代から大腸がんは国内でも急激に増え始め、現在も増加傾向にあります。最新のデータ(2108年3月時点)を見ると、大腸がんにかかる割合は、男性は3位、女性では2位、死亡者数では男性3位、女性は1位となっています。
年代別では、50代から急に増え始め、高齢になるほど罹患率が高くなる傾向にあります。
-e1521195810183.png)
-e1521195939958.png)
大腸がんの特徴の1つに、初期段階では自覚症状がないことが挙げられます。がんが発生する場所によっても異なりますが、下痢や便秘を繰り返したり、血便が多く見られたり、腹痛などの症状が出た場合には、ステージⅡ以上の進行がんであることが少なくありません。
その一方で、他のがんに比べて検査法(便潜血検査)が確立していることから、比較的早期発見が可能で、早期に発見すれば完治できる可能性の高いがんであることも特徴です。
「人間ドックなどで行われる便潜血検査では、早期がんなら約50%(進行がんでは90%)の確率で大腸がんを発見できるため、こうした検診を積極的に受けていただきたいと思います。(吉田医師)」
発生場所が違えばその特徴も薬剤の効き方も異なる
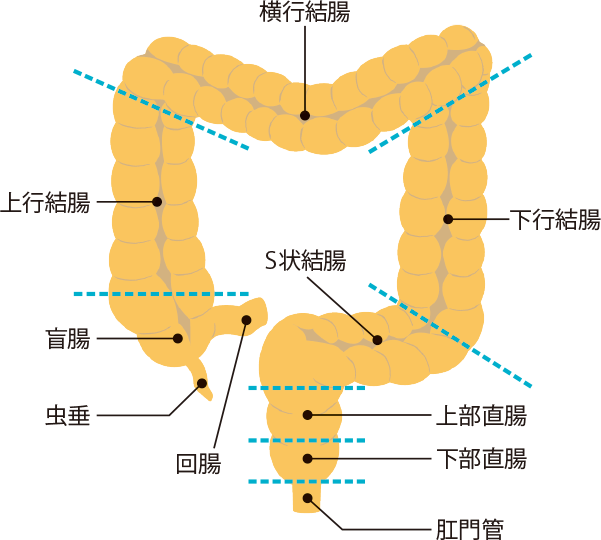
大腸の長さは約2メートルあり、大きく分けると、結腸、直腸、肛門から成ります。この範囲にできるがんが大腸がんですが、ひと口に大腸がんといっても、盲腸から横行結腸に発生したがんと、下行結腸から肛門までに発生したがんとでは、性質が異なり、抗がん剤の効き方も違うといわれています。
大腸がんは大腸内側の表面をおおう粘膜から発生しますが、粘膜から直接発生するがんと、腺腫という良性のポリープの一部ががん化したものがあります。粘膜にできたがんはゆっくりと大腸の壁に浸潤し、大腸壁を超えて周囲の組織へ広がり、さらにリンパ節や他臓器へ転移していきます。離れた臓器に転移することを遠隔転移といいますが、大腸がんは肺や肝臓、腹膜へ遠隔転移しやすく、それが死亡率を高める一因となっています。
肉や加工品の摂取量の増加といった食生活の欧米化が、大腸がんの大きな要因といわれていますが、詳細については不明です。また、同じ大腸がんでも、発生場所によってがんの性質が異なる理由については、遺伝子の相違が指摘されていますが詳細は明らかにされていないというのが現状です。
標準治療は手術から始まり抗がん剤治療や放射線治療へ
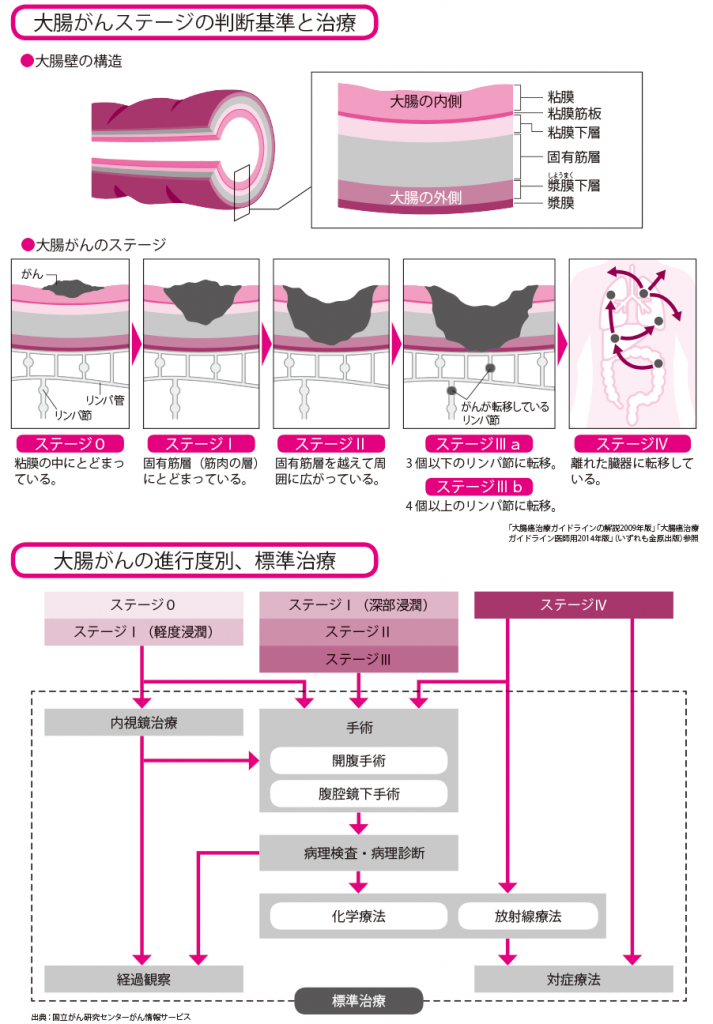
大腸がん治療は、がんを手術で取り除くことが原則で、発生部位や進行度(ステージ)などの状況に応じて抗がん剤治療、放射線治療を組み合わせて行います。
下の図に示したように、ステージは0からⅣの5段階に分類されます。がんが粘膜内にとどまっているステージ0、粘膜下層の浅いところにとどまっているステージⅠの場合は、内視鏡治療が行われます。内視鏡治療とは、肛門から内視鏡を入れ、大腸の内側からがんを切り取る方法で、体への負担が軽く、外来治療ですむことも少なくありません。
ステージⅠでも、がんが粘膜下層により深く入り込んでいる場合や、粘膜筋層を超えて周囲に広がっているステージⅡ、リンパ節に転移しているステージⅢは、開腹手術または腹腔鏡手術による手術が行われ、がんのある腸管とリンパ節を切除します。
大腸がんの進行度を正確に判断するため、手術で採取したがん細胞は、病理組織検査が行われますが、その結果によっては、放射線治療や再発を防ぐ抗がん剤治療(術後補助化学療法)が追加されます。さらに遠隔転移が認められるとステージⅣと診断されます。ステージⅣの場合も、がんの切除が可能であれば手術を行い、その後に、抗がん剤治療や放射線治療を行います。
以上は、「大腸がん治療ガイドライン」にのっとった標準治療ですが、進行した大腸がんの死亡率や再発率が高いことを考えると、万全ではありません。標準治療に独自の工夫を加えるなど、より効果の高い治療への取り組みが必要と考えられます。
早めの抗がん剤治療の併用は再発のリスクを抑える
福岡大学病院消化器外科では、手術と抗がん剤治療を早い段階から併用する必要性を認め、2010年より、手術の前に抗がん剤治療を行う「術前化学療法」を取り入れています。この方法は、乳がんや胃がんではすでに一般的になっていますが、大腸がんではまだ新しい取り組みです。主な対象は、大腸がんが腸管の全周に広がった全周性を除く、ステージⅢからですが、患者さんの要望で、ステージⅡから行うこともあります。
前述したように、大腸がんの場合、早期であれば再発のおそれはほとんどありませんが、ステージⅡでは約13%、ステージⅢになると約30%と、進行するほど再発率が高くなります。そのため、CT(コンピューター断層撮影法)などの画像に映ったがんを手術で切除した後で、目に見えないがん細胞を抗がん剤でたたいて再発を防ごうとする方法が一般的です。
しかし、抗がん剤治療を手術後ではなく手術前に行い、この段階で腫瘍を小さくすることができれば、切除の範囲も小さくなるので、傷を最小限に抑えられます。また、全摘出が必要な臓器を温存できる可能性も高まり、それは大きな利点です。
「私たちの体は傷を受けると、体内から傷を治そうとする様々な因子が出ますが、それらは同時に、がんを大きくする作用があることも分かっています。また、最近の研究から、がん細胞は、実はかなり早期の段階から血液に乗って、全身に回っていることも明らかになってきました。全身治療である化学療法を早い段階で併用して、画像に映らない微小ながん細胞をできる限り減らして、手術による傷を最小限にとどめること、再発の危険性を抑えることが、術前化学療法を行う理由です。
こうした治療に対する判断は、医療機関によって異なりますし、この選択が正解かどうか、まだはっきりとした答えは出ていません。しかし、私はこの方法に手応えを感じ、よい結果につながると信じて取り組んでいます。」
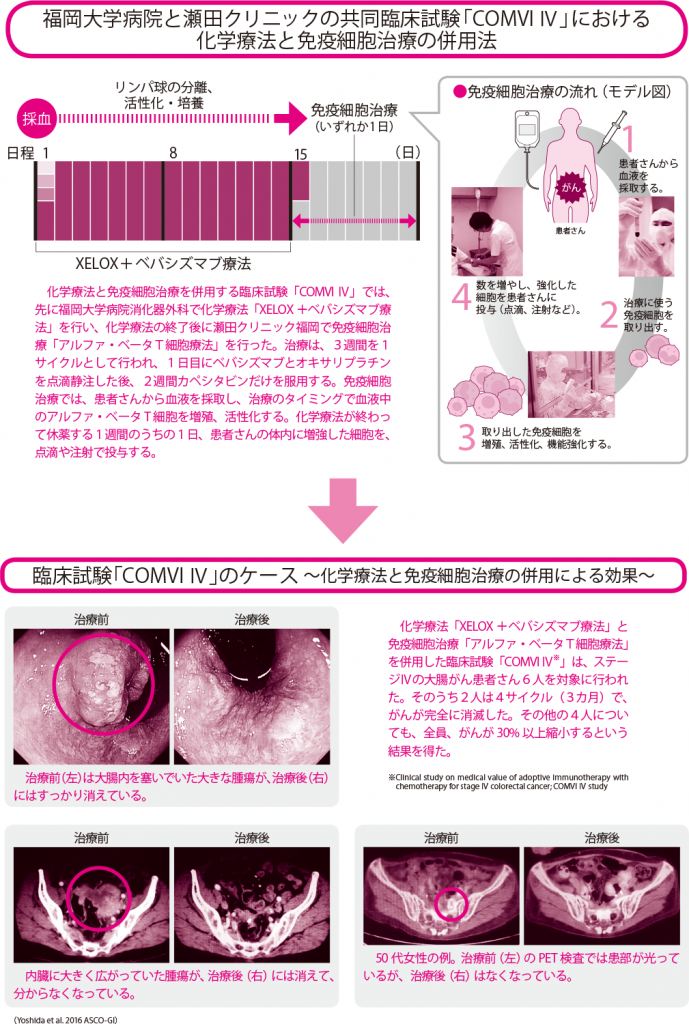
免疫細胞療法を併用した臨床試験で、進行がんが消滅
「さらに、進歩的な治療として私たちが注目しているのが、化学療法と免疫細胞療法との併用です。」
免疫細胞療法は、人間の体に備わった免疫の仕組みを利用する「がん免疫療法」のひとつで、患者さんの血液から採取した免疫細胞を増殖、活性化したうえで再び体に戻し、弱った免疫力を高めてがん細胞をたたく治療法です。Tリンパ球にがん細胞を攻撃するように指令を出す樹状細胞を用いた「樹状細胞ワクチン療法」、がん細胞を直接攻撃する細胞を強化する「NK細胞療法」や「ガンマ・デルタT細胞療法」など、様々な種類の免疫細胞を使った療法があります。
福岡大学病院消化器外科では、2013年から、他の臓器に転移したステージⅣの大腸がんの患者さんに対し、免疫細胞療法の専門医療機関「瀬田クリニック」と共同で、化学療法「XELOX+ベバシズマブ療法」と免疫細胞治療「アルファ・ベータT細胞療法」を併用した臨床試験を実施し、大きな手応えを得ています。アルファ・ベータT細胞療法は、リンパ球を全体的に増殖、活性化して体内に投入することで、免疫力を底上げすることができます。
臨床試験は、これから1次治療(最初の治療)を開始するステージⅣの進行がん患者さん男女6人を対象に行いました。最初の2週間はXWLOX+ベバシズマブ療法を行い、休薬中にアルファ・ベータT細胞療法を1回行うというサイクルでの治療を続けたところ、6人のうち2人は、4サイクルでがんが完全寛解。画像上だけでなく、病理検査によってもがん細胞は認められませんでした。 残りの4人のがんも30%以上縮小。その効果は平均570日持続しました。現在、新たに20数人にこの治療を行っていますが、その3割の方は、がんが画像上消失しています。
「がん細胞は、性質の違う細胞が組み合わさって多様化しているため、1種類だけの抗がん剤では効果が出にくく、分子標的薬などの数種類の薬剤を組み合わせて使うのが主流ですが、免疫細胞治療は、副作用がほとんどなく、抗がん剤治療の邪魔をすることがないため、標準治療と併用しても相性がよいことも知られています。そのことを明らかにしたこの臨床試験は、複数の治療法を組み合わせる集学的治療の可能性をより広げるに違いないと、大いに期待しています。」
抗がん剤の治療を続けると、だんだんとがん細胞に薬に対する耐性ができ、効かなくなってくることが知られています。がんが進行してしまってからではなく、まだ、がんに耐性のない初期の段階で、効果が期待される様々な治療を組み合わせて、できるだけ強力な治療を実施することが重要であると吉田医師は言います。
「免疫細胞療法は現時点では健康保険が適用されないため、いまこの治療を受ける患者さんは、治療費の負担が大きくなってしまうという課題もあります。このような治療費の問題もまた、私たち医療従事者が乗り越えなくてはならない大きな壁です。多くのがん患者さんが最良の治療を受けられるように、今後も広い視点でさらなる臨床試験や研究を進めていきたいと思っています。」
 監修:吉田陽一郎
監修:吉田陽一郎福岡大学医学部 消化器外科 准教授
よしだ・よういちろう●1996年、産業医科大学医学部卒業。産業医科大学病院第一外科、岩手労災病院外科部長、大阪労災病院外科医長などを経て、2010年に福岡大学病院消化器外科へ。専門分野は大腸がんの集学的治療(手術、化学療法、放射線療法)。日本外科学会認定医専門医、日本がん治療認定医機構がん治療認定医、厚生労働省認定臨床教育指導医、日本再生医療学会再生医療認定医など。(2018年3月現在)